Загадки поджелудочной железы.
 Сегодня мы с вами будем бороться за здоровье поджелудочной железы.
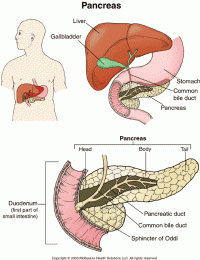
Сегодня мы с вами будем бороться за здоровье поджелудочной железы. Поджелудочная железа – это загадочный орган, от которого очень много зависит в нашем организме. Тяжесть в желудке после еды, дискомфорт, иногда даже проблемы связанные с таким заболеванием, как диабет, зависят тоже от поджелудочной железы.
Функция поджелудочной железы тесно связана с работой нервной системы, щитовидной железы, желудка, кишечника, 12-перстной кишки, печени, желчного пузыря, селезенки, левой почки, лимфатической системы, легких. Нарушения в работе поджелудочной железы и связанных с нею органов могут привести к появлению новообразований (опухоли, кисты), сдавливанию сосудов и органов, нарушению обменных процессов.
Острому заболеванию способствуют нервно-психические перегрузки, хронические воспалительные процессы в других органах, травмы, алкоголизм, беременность, болезни печени, желчного пузыря, желчных протоков, желчнокаменная болезнь, сердечно-сосудистые заболевания, неблагоприятная экологическая обстановка, хирургические вмешательства.
Нарушение функции поджелудочной железы отражается на организме. Боли могут возникать как внезапно, так и после некоторых предшествующих им симптомов.
— сильные боли в поджелудочной области, левом подреберье, в левой половине живота, отдающие в область сердца;
— рвота, иногда с кровью, которая не всегда приносит облегчение и сильно обезвоживает организм, повышенное выделение мочи (бесцветной), что влечет за собой нарушения в других органах и системах, изменение состава крови (сгущение крови, замедление кровотока, ведущие к нарушению со стороны сердечно-сосудистой системы), склонность к запорам, вздутие кишечника, увеличение печени, воспаление и сужение 12-перстной кишки, желчного протока. Кал может быть темным, с блеском и зловонным запахом;
— сухость во рту, постоянная жажда, общая слабость, в некоторых случаях одышка, скопление жидкости в животе (водянка);
— язык сухой, обложенный, потрескавшийся, сине-бурый или красный, увеличение сосочков на его левой части, налет также может быть толще слева;
— краснота мягкого неба, иногда захватывающая и часть твердого, светлая полоса на небе почти не просматривается;
— темные круги под глазами, покраснение внутренней части нижнего века;
— белые, сухие, шершавые губы;
— сухость кожи, появление на животе синюшных пятен, иногда — зуд;
— затвердевание сосков (у лиц обоего пола);
— красноватые ногти (повышенное СОЭ);
— общая слабость, подавленность.
При любом из этих признаков необходима консультация врача для установления диагноза.
В последние годы существеннув помощь в распознавании заболеваний поджелудочной железы оказывают ультразвуковое исследование и компьютерная томография. При панкреатите обычно увеличиваются размеры железы, меняется ее эхоструктура и контуры, Рентгенологически при остром панкреатите и обострении хронического панкреатита нередко обнаруживают высокое расположение левого купола диафрагмы с ограничением его подвижности, иногда небольшое количество жидкости в левой плевральной полости. В ряде случаев нарушается двигательная функция желудка, появляется деформация контуров этих органов. Для исключения рака подиелудочной железы прибегают к ретроградной панкреатохолангиографии. Для дифференциальной диагностики панкреатита и опухоли поджелудочной железы иногда используют ангиографию.
Этиология. Наиболее частыми причинами острого панкреатита являются злоупотребление алкоголем, переедание, рефлюкс желчи в панкреатические протоки при желчнокаменной болезни. Реже панкреатит возникает вследствие повреждения протоков поджелудочной железы при ретроградной панкреатографии, нарушения микроциркуляции в железе при шоке, синдрома диссеминированного внутрисосудистого свертывания крови. В 10 – 15 % случаев этиологию выяснить не удается.
Главное значение в патогенезе придают активации протеиназ и липаз в самой поджелудочной железе, которая приводит к отеку ткани железы, геморрагическим и жировым некрозам. По-видимому, в риде случаев имеется и дефицит ингибитора протеиназ. В последние годы изучается роль других ферментов (эластазы, фосфолипазы) и кининов, активизирующихся под воздействием трипсина (схема 11.2) в развитии панкреатита.
Этиология и патогенез. Многие этиологические факторы острого панкреатита могут вызвать и развитие хронического панкреатита. Среди них особое значение имеет злоупотребление алкоголем. Частой причииой хронического панкреатита является переедание с развитием гипергликемии. В ряде случаев хронический панкреатит развивается на фоне других обменных нарушений или при приеме некоторых лекарственных средств. Выделяют также вторичный хронический панкреатит, наблюдающийся при хроническом холецистите, холелитиазе, стенозе желчного протока, поражение большого дуоденального соска (папиллите), а также заболеваниях желудочно-кишечного тракта, сопровождающихся дуоденостазом. В последнем случае может нарушаться пассаж панкреатического секрета, возможно также проникновение в протоки поджелудочной железы кишечного содержимого, которое активизирует липолитические и протеолитические ферменты панкреатического сока, вызывает отек железы и ее повреждение.
1) химическое щажение органов пищеварения путем исключения экстрактивных веществ мяса, рыбы, грибов (бульоны, соусы, мясо и рыба без отваривания), капустного отвара, тугоплавких жиров, жареных и копченых изделий, эфирных масел (лук, чеснок и другие пряные овощи), пряностей, горчицы, майонеза;
2) механическое щажение органов пищеварения, т. е. использование блюд в измельченном виде (протертый вариант диеты 5п). Однако при стойком отсутствии обострений хронического панкреатита целесообразен непротертый вариант диеты 5п. Неоправданно длительное применение механически щадящей пищи может угнетать аппетит, вести к недоеданию, способствовать запорам;
3) увеличение в рационе белка до 100—120 г (60% животного происхождения);
4) ограничение жиров до 70—90 г в день. Количество жиров равномерно распределяют в течение дня по приемам пищи. Жиры (сливочное, рафинированные растительные масла) дают только «под прикрытием пищи», т. е. в блюдах. Массивная жировая нагрузка ухудшает течение и провоцирует обострение болезни;
5) при физиологически нормальном содержании углеводов (в среднем 350 г в день) ограничивают сахар и содержащие его продукты (не более 30—40 г сахара в день) в связи с частым уменьшением образования инсулина в поджелудочной железе, а иногда и плохой перевариваемостью и непереносимостью сахара. Допустима замена сахара в блюдах на сластилин, ксилит или фруктозу;
6) частые (5—6 раз в день) и регулярные приемы пищи небольшими порциями. При болях желателен 6—8-разовый прием теплой пищи равными порциями;
7) исключение трудноперевариваемых или способствующих газообразованию и вздутию кишечника продуктов (бобовые, грибы, репа, редис, газированные напитки, нередко — цельное молоко и белокочанная капуста), крепкого кофе, круто сваренных яиц, свежего хлеба, сдобы, кремовых изделий, шоколада, холодных напитков, мороженого; ограничение до 8—10 г поваренной соли.